Indice
Introduzione
La comunità scientifica cardiologica ha, nel corso degli anni, acquisito la consapevolezza di un’importante correlazione tra fattori psicologici, relazionali e contestuali e l’insorgenza e lo sviluppo di numerose patologie cardiovascolari.
Si è verificato, infatti, un graduale passaggio dal modello biomedico tradizionale a quello biopsicosociale (Engel, 1977). In altre parole, il paziente non è più considerato solo come ricevente passivo di cure mediche e farmacologiche ma come individuo inserito in un contesto di relazioni ed interazioni che possono influire sia sull’insorgenza che sul modo in cui la malattia è percepita e quindi gestita durante il suo decorso clinico.
A tal proposito, un articolo recentemente pubblicato sul Journal of the American College of Cardiology, è stata dedicata alla Behavioral Cardiology, una nuova disciplina che studia l’applicazione di fattori di rischio psicosociali nella valutazione e nella riduzione di disturbi cardiaci.
Essa evidenzia come fattori psicosociali avversi, come ansia e depressione, ma anche fattori stressogeni cronici come un basso status socio-economico e scarse relazioni interpersonali, sono presenti sia prima dell’evento, risultando predittori importanti, sia successivamente, spesso fin dalle prime fasi di un evento cardiaco acuto, peggiorando l’evoluzione e la prognosi del disturbo ed incidendo altresì sul trattamento. Esso può essere vissuto infatti come un trauma proprio per le ripercussioni fisiche e psichiche correlate e le reazioni si diversificano in base alla personalità del paziente e al contesto sociale e affettivo in cui è inserito.
Alcune specifiche caratteristiche personali, possono costituire infatti fattori di resilienza o, al contrario, di vulnerabilità in quanto determinano la funzionalità dello stile di vita e di coping adottati dalla persona e possono essere alla base di comportamenti che nel tempo diventano fattori di rischio, come per esempio l’uso di tabacco, abitudini alimentari scorrette, inattività fisica che contribuiscono all’insorgenza o al peggioramento di condizioni cardiache di rilevanza clinica.
Anche l’ansia o la depressione costituiscono fattori di rischio, una recente meta-analisi ha per esempio esaminato l’impatto della depressione sull’adesione al trattamento, dimostrando che i pazienti depressi rispettano le indicazioni terapeutiche tre volte meno rispetto ai pazienti non depressi (Di Matteo, Lepper e Croghan, 2000), proprio perché essa induce comportamenti a rischio e quindi conseguenze negative per la salute. Il soggetto affetto da depressione, a seguito di un evento cardiaco acuto, tende infatti all’introversione e all’isolamento, a non credere nell’efficacia della terapia e del percorso riabilitativo, riprendendo, a volte in maniera compensativa, le cattive abitudini.
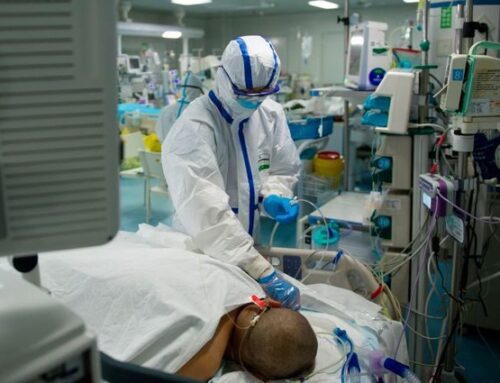
La letteratura scientifica (Razzini et al., 2008; Kubzansky et al. 2006; Shemesh et al., 2004;) evidenzia come sopravvivere ad eventi cardiaci gravi, come per esempio l’infarto miocardico, influenza fortemente il benessere psicologico e le condizioni di salute delle persone che ne sono vittime.
L’infarto miocardico acuto è una sindrome clinica che si verifica conseguentemente all’occlusione di un ramo arterioso delle coronarie e che determina necrosi delle cellule miocardiche a causa dell’assenza di ossigeno. Ciò determina un senso di oppressione ed una sensazione di forte peso a livello retrosternale e può essere associato altresì a sudorazione, senso di nausea e dispnea dovute ad un’insufficienza del ventricolo sinistro, oltre ad edema polmonare, shock o un’aritmia significativa.
L’infarto miocardico non è solo una grave malattia cardiovascolare, esso infatti implica anche una serie di complicanze sociali e psicologiche in quanto colpisce l’essere umano nella sua totalità. Il cuore occupa, infatti, una posizione particolarmente significativa nell’immaginario collettivo: è il motore della vita, l’uomo vive in quanto il cuore batte.
Esso è, difatti, al centro della vita emotiva dell’individuo, dato che, ogni stato d’animo si riflette in un suo specifico modo di battere; la frequenza cardiaca cambia in base allo stato psicologico ed emozionale e, secondo una ricerca americana, condotta dal professore Glenn N. Levine del Baylor College of Medicine di Houston in Texas e pubblicata sulla rivista Circulation, un evento stressante intenso ed improvviso può aumentare di tre o quattro volte il rischio di attacchi anginosi fino all’infarto in chi è predisposto.
Già nel 1628 il medico inglese William Harvey, primo a descrivere il sistema cardiocircolatorio dell’uomo, affermava che “Ogni affezione della mente che si manifesti con dolore o con piacere, con speranza o con paura, è la causa di un’agitazione la cui influenza si estende al cuore”, chiarendo, in questo modo, lo stretto rapporto tra mente e cuore.
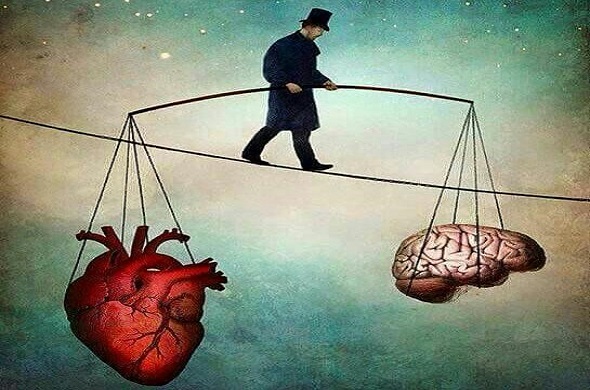
Nel cuore, infatti, ci sono oltre 40.000 neuroni, e le informazioni che vengono da questi raccolte sono indirizzate al cervello innescando reazioni che si ribaltano a loro volta sul sistema cardiovascolare.
La Riabilitazione Cardiovascolare (RCV) viene definita come: “Somma degli interventi richiesti per garantire le migliori condizioni fisiche, psicologiche e sociali in modo che i pazienti con cardiopatia cronica o post-acuta possano conservare o riprendere il proprio ruolo nella società”.
Gli obiettivi della RCV sono di ridurre i sintomi legati alla malattia, di migliorare la capacità funzionale, ridurre la disabilità, favorire il reinserimento, dunque migliorare la qualità della vita ma anche definire e ridurre il rischio di nuovi eventi cardiovascolari.
Sulla base di queste riflessioni dunque risulta di fondamentale importanza aiutare il paziente anche da un punto di vista psicologico.
Principi di Psicoterapia
Quando il paziente arriva in seduta, a seguito di una richiesta di psicoterapia, egli porta quindi con sé un carico di preoccupazioni ed angosce legate all’imprevedibilità rispetto a quanto esperito. A tal proposito, Kelly (1955) sostiene che è minaccioso ciò che è non è prevedibile e controllabile e che l’ansia segnala la presenza di eventi che si verificano al di là dei propri sistemi di costrutti.
Secondo Armezzani, Grimaldi e Pezzullo (2003), diventiamo ansiosi quando molte delle esperienze sfuggono alla nostra capacità di costruzione e molte delle loro implicazioni rimangono a noi poco chiare ed incontrollabili. L’ansia nasce dalla consapevolezza di non disporre degli assi di riferimento su cui collocare gli eventi.
L’idea che possa accadere qualcosa di spiacevole o che possa ripresentarsi nuovamente, e che, malgrado i tentativi di previsione, esso sfugga dal nostro controllo, genera e sostiene la sensazione di minaccia percepita che si traduce con un ipermonitoraggio dei segnali corporei ed esterni; l’ipercontrollo alimenta l’illusione che ciò possa servire ad evitare o controllare l’evento temuto (Sassaroli et al., 2006).
Altro aspetto fondamentale che mina il benessere psicologico di chi esperisce un evento cardiaco acuto è legato alla possibilità di non riuscire a rappresentare se stessi subito dopo l’evento critico.
Molti pazienti sono spaventati dall’idea di poter cambiare, di essere “altro da sé”, e spesso sono i limiti posti successivamente all’evento ad influenzarli maggiormente in quanto sentono di non poter tornare ad essere quelli di prima, le abitudini radicate da anni possono cambiare e, talvolta, anche lo stile di vita muta; le possibilità negate pesano ed influiscono sul funzionamento globale dell’individuo molto più di quanto invece gli è consentito.
Il periodo successivo alla malattia è molto importante proprio perché pregno di contenuti significativi che elicitano dei veri e propri cambiamenti interni, che vanno compresi ed accolti per poter essere gestiti in maniera efficace.
Quindi anche se la medicina dimostra che è possibile continuare a svolgere la vita normalmente anche in presenza di patologie cardiache, talvolta, le rassicurazioni mediche non bastano ad arginare la sensazione di impotenza, i dubbi e le angosce di fronte a quanto esperito.
Il doversi riconoscere in un corpo non più integro, dove vi è qualcosa che non funziona bene come prima, conduce ad un vissuto di vulnerabilità ed alla sensazione di perdita di controllo di sé e della propria vita. Ciò si associa ad irrequietezza, tensione, difficoltà di concentrazione, disturbi del sonno e difficoltà di memoria. Anche la rabbia è spesso presente, ci si sente traditi da una parte di sé.
Si tratta di normali reazioni alla malattia ma, se vissute in maniera troppo intensa e per periodi prolungati, se espresse in modo non appropriato, possono anche diventare distruttive.
Anche l’ansia può essere considerata una reazione normale ad un evento traumatico quale un problema cardiaco, ma nei casi in cui raggiunge livelli estremi o persiste nel tempo andandosi a strutturare come un vero e proprio disturbo clinico, può avere conseguenze molto negative per la salute fisica e mentale (Molinari et al, 2007) conducendo alla cosiddetta “invalidità cardiaca”.
Tale espressione è utilizzata per descrivere un sottoinsieme di pazienti con malattie cardiovascolari il cui grado di disabilità in seguito alla diagnosi o ad un episodio acuto, non può essere spiegato dalla gravità della loro condizione fisica (Sykes, Evans, Boyle et al, 1989; Sullivan et al., 1997; Sullivan et al., 2000). Essi tendono ad assumere e mantenere il ruolo di “malati” compromettendo in maniera significativa il funzionamento sociale, lavorativo e personale.

L’Ansia: il suo impatto sul paziente con cardiopatia
L’ansia, come abbiamo visto non va sottovalutata, pertanto, lo scopo di un intervento psicologico in queste situazioni è quello di aiutare i pazienti a riconoscerla, a denominarla e a comprenderla e questo al fine di imparare progressivamente a ridurne l’intensità rendendola tollerabile per evitare che il disturbo d’ansia e le alterazioni del tono dell’umore diventino fattori precipitanti nella malattia cardiovascolare. Una ricerca ha dimostrato infatti che l’ansia può causare rapidi cambiamenti della pressione sanguigna, una conseguente rottura delle placche arteriosclerotiche e un aumento della richiesta di ossigeno da parte del cuore (Rubzansky, Lawachi, Weiss et al, 1998);
Ciò su cui è altresì opportuno focalizzarsi con il paziente è cercare di dare un senso alla nuova realtà; ciò che risulta più difficile è infatti scoprire qual è adesso la “normalità”, ciò che prima era considerato normale ora non lo è più. Spesso i cambiamenti di vita cui il paziente va incontro risultano importanti, cambia il proprio ruolo in famiglia, nella società e quindi cambia il modo di percepirsi in diversi contesti di vita, ci si sente non più così utili come prima e ciò mina notevolmente la propria autostima e la percezione di sè e, quindi, il suo funzionamento globale.
Conclusioni
È importante che il paziente lavori sul proprio sè individuando le risorse utili non tanto per sopravvivere a quanto accaduto ma – vivere con – riattivando nel paziente la dimensione della progettualità e del vedere oltre. Ciò consente di non restare bloccati in un presente costellato da visite mediche, cure farmacologiche e limitazioni ma immaginarsi e proiettarsi oltre individuando così strategie per il controllo dei fattori di rischio e per la modificazione dello stile di vita e per riacquistare una appagante qualità di vita.
La malattia è un evento critico che può destabilizzare anche il sistema familiare e può indurre dei cambiamenti all’interno dello stesso;

Il ruolo dei familiari in questo processo è fondamentale e coinvolgerli nel percorso psicologico consente sia di aiutarli ad elaborare l’accaduto
aiutandoli nell’acquisizione della consapevolezza rispetto all’evento ed alle sue conseguenze ma anche di mostrare al paziente che esiste un senso di continuità tra il prima ed il dopo e che, pur se con nuovi riassestamenti, è possibile ripristinare una relazione non tra – familiare e paziente- in termini meramente assistenzialistici eccessivamente iperprotettivi, intrusivi, o che tendono ad alterarne il ruolo dove semmai l’uno si sostituisce all’altro sottolineando ancor di più, in questo modo, il ruolo di malato, ma tra persona e persona.
Quando la malattia viene accettata ed elaborata, dal paziente e dal suo nucleo familiare, si è in grado di effettuare degli accomodamenti per poter condurre una vita normale e soddisfacente.
Contatta l’esperto in merito a quest’argomento
Dott.ssa Roberta Ilardi
Psicologo, Psicoterapeuta Sistemico – Relazionale, Esperto in psicodiagnosi Rorschach
Psicologo clinico
Unità operativa di Salute Mentale e Neuropsichiatria infantile
Asl Napoli 1 – centro