Indice
Introduzione
Tradizionalmente, la psoriasi è stata considerata una malattia ad esclusivo interessamento della cute e delle articolazioni. Negli ultimi anni, la letteratura scientifica internazionale ha dimostrato che la psoriasi è una malattia infiammatoria cronica sistemica, caratterizzata da complesse basi fisiopatologiche autoimmunitarie, che può essere associata a varie comorbidità. In particolare, numerosi autori in diversi studi hanno messo in evidenza un rischio maggiore di sviluppare eventi cardiovascolari e cerebrovascolari gravi come infarto del miocardio ed ictus; inoltre, questa associazione risulta ancora più alta nei pazienti con psoriasi grave ed in quelli con artrite psoriasica.
Di conseguenza, non sorprende che i tassi di mortalità cardiovascolare siano aumentati e l’aspettativa di vita diminuita nei pazienti con psoriasi rispetto alla popolazione generale.
Cenni di dermatologia
La psoriasi è una delle patologie dermatologiche più frequenti. Si stima che ne soffra circa il 2% della popolazione mondiale. È una patologia cronica, in cui si alternano fasi di riacutizzazioni a fasi di quiescenza.
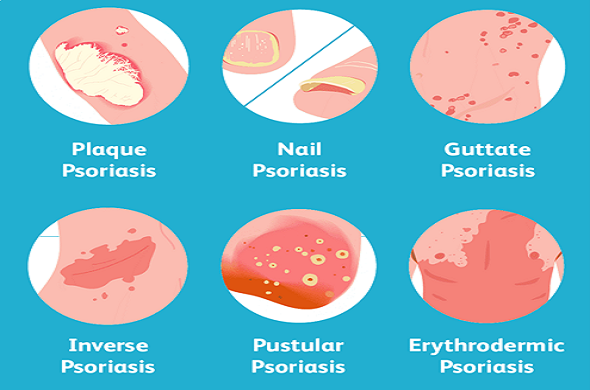
La forma più comune (90% dei casi) è la psoriasi volgare, detta anche psoriasi a placche, caratterizzata dalla presenza di placche eritematose, pruriginose, coperte da squame argentee, localizzate tipicamente al tronco, alla regione sacrale, sulle superfici estensorie degli arti (gomiti, ginocchia) e al cuoio capelluto.
Oltre alla psoriasi a placche, esistono altre forme meno frequenti che coprono il restante 10% dei casi. La psoriasi inversa o flessurale presenta aree eritematose localizzate in corrispondenza delle pieghe cutanee, come le pieghe inguinali o le ascelle. La psoriasi guttata è una variante che colpisce solitamente bambini o adolescenti, caratterizzata dalla presenza di piccole papule eritematose diffuse principalmente al tronco. La forma pustolosa presenta pustole sterili multiple, localizzate o generalizzate. La psoriasi eritrodermica è una forma rara e pericolosa di psoriasi, in cui fino al 90% della superficie corporea risulta eritematosa ed infiammata; l’interessamento cutaneo è associato a sintomi sistemici, come febbre, brividi, malessere generale e disidratazione.
L’artrite psoriasica si sviluppa in circa il 30% dei pazienti con psoriasi, di solito successivamente alla comparsa delle manifestazioni cutanee. L’artrite può avere differenti forme di manifestazione, da un interessamento delle dita (dattilite) a forme di oligoatrite o poliatrite erosiva. Anche le unghie possono essere interessate dal processo patologico (onicopatia psoriasica), con sviluppo di depressioni puntiformi (pitting), discromie o distacco della lamina dal letto ungueale.
Qual è la relazione tra psoriasi e rischio cardiovascolare?
I comuni fattori di rischio cardiovascolare sono presenti ad elevata prevalenza nei pazienti affetti da psoriasi: l’ipertensione arteriosa, il diabete mellito, la dislipidemia, il fumo di sigaretta, l’obesità o la sindrome metabolica. Al contrario è possibile, ma questo è ancora oggetto di studi, che i suddetti fattori di rischio possano causare una disfunzione immunitaria in grado di favorire lo sviluppo della psoriasi stessa.
Diversi studi hanno dimostrato che la psoriasi è associata ad un aumentato rischio di dislipidemia: questi pazienti possono presentare una riduzione dei valori di quello che viene comunemente definito colesterolo buono, il colesterolo HDL, ed un aumento di quello che è invece chiamato colesterolo cattivo, il colesterolo LDL; inoltre, anche i livelli sierici di trigliceridi sono aumentati rispetto ai pazienti sani.
Numerosi autori hanno dimostrato un’associazione significativa tra psoriasi ed ipertensione arteriosa. I pazienti ipertesi con psoriasi sono predisposti ad un peggiore controllo pressorio farmacologico: è stato dimostrato che la percentuale di pazienti in terapia antipertensiva con tre o più farmaci è più alta rispetto alla popolazione di pazienti ipertesi senza psoriasi.
La sindrome metabolica è correlata ad un aumento di due volte del rischio di eventi cardiovascolari. Una correlazione bidirezionale tra psoriasi, sindrome metabolica ed obesità è supportata da numerose evidenze: la probabilità di soffrire di obesità o sindrome metabolica è più alta nella popolazione di pazienti con psoriasi e, allo stesso modo, pazienti obesi o con sindrome metabolica hanno un aumentato rischio di sviluppare la psoriasi.
Anche la prevalenza del diabete mellito e dell’insulino-resistenza è più alta: pazienti con diabete e psoriasi concomitanti hanno un rischio maggiore di sviluppare complicanze microvascolari e macrovascolari rispetto ai pazienti diabetici senza psoriasi.
È stata dimostrata un’associazione significativa tra il fumo, il consumo di alcool e la gravità della psoriasi: tuttavia, non è chiaramente definito se il fumo di sigaretta ed il consumo di alcool possano aumentare il rischio di sviluppare psoriasi o se si verifichino come conseguenza dello stress psicologico associato alla psoriasi stessa.
Alla luce di queste evidenze, è possibile affermare che i pazienti con psoriasi abbiano una maggiore predisposizione all’aterosclerosi delle pareti delle arterie rispetto ai soggetti senza psoriasi, con aumento del rischio di sviluppare coronaropatia, angina da sforzo ed infarto del miocardio.
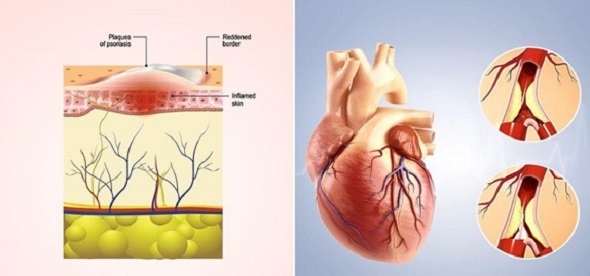
L’ipotesi: “due placche, una sindrome”
Diversi autori hanno tentato di definire i meccanismi molecolari responsabili dell’associazione tra psoriasi ed aterosclerosi. Il direttore d’orchestra è stato identificato nella infiammazione.
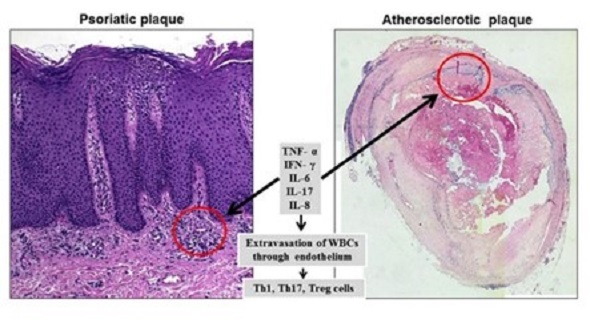
La psoriasi è in grado di determinare uno stato di infiammazione cronica sistemica, non solamente localizzata alla cute, tale da colpire anche il cuore ed i vasi sanguigni: l’infiammazione è associata ad un aumentato rischio di sviluppare disfunzione endoteliale, aterosclerosi parietale, stress ossidativo, ipercoagulabilità piastrinica, trombosi e quindi eventi cardiovascolari.
Normalmente, nel corso di un qualsiasi processo di natura infiammatoria, il nostro organismo produce molecole chiamate citochine. È stato dimostrato che i profili delle citochine e dei linfociti espressi nelle placche cutanee psoriasiche e nelle placche aterosclerotiche sono molto simili, con evidenza in particolare di aumentati livelli di linfociti Th1 e Th2 e di citochine, ossia dei mediatori proinfiammatori, che il nostro organismo produce in risposta ad uno stimolo per attivare il nostro sistema immunitario (quali IL-6, IL-8, TNF-alfa, IL-17, IL-20, IL-22, IL-23, IFN-gamma). Inoltre, le lesioni cutanee ed il sangue dei pazienti affetti da psoriasi presentano livelli aumentati di fattori proangiogenici, come il fattore di crescita dell’endotelio vascolare (VEGF), il quale dalle placche psoriasiche cutanee può portare allo sviluppo e alla progressione dell’aterosclerosi.
L’infiammazione favorisce l’aumento dei livelli di renina, di enzima di conversione dell’angiotensina (ACE) e di endotelina (ET-1): l’iperattivazione del sistema renina-angiotensina-aldosterone e la vasocostrizione indotta dall’endotelina possono spiegare la correlazione tra psoriasi ed ipertensione arteriosa.
I pazienti con psoriasi mostrano uno stato protrombotico (maggiore predisposizione a formare coaguli di sangue) associato a una maggiore attivazione e aggregazione piastrinica: è stata riscontrata la presenza di livelli ematici aumentati di inibitore dell’attivatore del plasminogeno (PAI-1), di omocisteina, di proteina C reattiva (PCR) (che sono sostanze che predispongono appunto alla trombosi). Alcuni studi hanno dimostrato che le proprietà antiossidanti e antinfiammatorie delle HDL sono ridotte nei pazienti con psoriasi rispetto ai pazienti sani, favorendo in questo modo lo stress ossidativo e il danno endoteliale.
Pertanto, tutti questi fattori sopra citati possono contribuire alla formazione di placche sia psoriasiche sia aterosclerotiche, mediare l’infiammazione vascolare, portare ad uno stato di stress ossidativo endoteliale, di ipercoagulabilità e quindi determinare un aumento del rischio di sviluppare sia stenosi delle arterie coronarie epicardiche, sia disfunzione microvascolare coronarica. Detto in parole povere “la psoriasi determina uno stato infiammatorio a carico dei distretti vascolari che può portare più facilmente alla trombosi e quindi ad eventi cardiovascolari come ictus, infarti e/o ischemie acute periferiche”.
Quali sono le strategie terapeutiche ottimali?
Un trattamento farmacologico adeguato dei pazienti affetti da psoriasi, soprattutto in quelli con malattia da moderata a grave, può non solo migliorare la condizione cutanea ed articolare ma anche ridurre in maniera significativa il rischio e la gravità dei disturbi cardiovascolari e metabolici.
Le terapie immunomodulatorie di ultima generazione, in particolare gli inibitori del TNF-alfa (infliximab, adalimumab, etanercept), sopprimendo l’infiammazione sistemica migliorano anche l’aterosclerosi, rendendo le placche ateromasiche più stabili, riducendo dunque le probabilità di causare eventi cardiovascolari acuti.
Gli inibitori dell’IL-17 (secukinumab o ixekizumab) sembrano non essere associati ad un aumento del rischio cardiovascolare, sebbene siano disponibili solo dati limitati. Attenzione dovrebbe essere rivolta invece all’utilizzo dei FANS: sebbene riducano l’infiammazione, queste molecole possono aumentare il rischio di riesacerbazioni delle manifestazioni cutanee ed avere effetti negativi sul rischio cardiovascolare, determinando un peggioramento dell’ipertensione arteriosa. Il metotrexate è stato associato ad una riduzione del rischio cardiovascolare, al contrario di retinoidi ed immunosoppressori come la ciclosporina, i quali possono peggiorare il profilo lipidico.
Vari studi hanno dimostrato che nei pazienti affetti da psoriasi ed obesità e/o diabete mellito, la perdita di peso (attraverso misure dietetiche, esercizio fisico o, nei casi più gravi, chirurgia bariatrica) ed un corretto controllo glicemico farmacologico possono portare ad un miglioramento della gravità della psoriasi. Molti farmaci ipoglicemizzanti comunemente utilizzati nel trattamento del diabete mellito, come la metformina, i tiazolidinedioni, gli inibitori di DPP-IV e gli agonisti del recettore GLP-1 sono stati associati ad effetti benefici sulla psoriasi.
Dato che i livelli di LDL sono elevati e correlano con la severità della psoriasi, l’inizio della terapia con le statine dovrebbe essere sempre considerato, definendo il target di valori di LDL in base alla valutazione del rischio cardiovascolare globale. Gli effetti pleiotropici ed antinfiammatori delle statine possono contribuire a migliorare sia l’aterosclerosi vascolare sia la severità della psoriasi stessa, riducendo il grado di attività delle placche cutanee.
Il trattamento dell’ipertensione è fondamentale in questi pazienti: i farmaci principali, grazie alle loro attività antinfiammatorie ed antiossidative, risultano essere gli ACE inibitori, tuttavia cautela dovrebbe essere rivolta al loro utilizzo, così come all’utilizzo dei sartani o dei beta bloccanti, dato che possono tutti favorire le riacutizzazioni psoriasiche.
Conclusioni
È necessario aumentare la consapevolezza dei medici di medicina generale, dei dermatologi ed anche dei cardiologi stessi riguardo l’aterosclerosi subclinica ed il rischio cardiovascolare nei pazienti con psoriasi, in modo che possano essere implementate misure preventive generali, pratiche di screening cardiovascolare ed interventi terapeutici precoci, riducendo il carico di eventi ad alta mortalità come infarto del miocardio ed ictus cerebrale.
Contatta l’esperto in merito a quest’argomento
Dott. Giovanni Domenico Ciriello
Medico in Formazione Specialistica in Malattie dell’Apparato Cardiovascolare
Università degli Studi della Campania “Luigi Vanvitelli”
Dott. Mario Crisci
Specialista in Cardiologia
Emodinamista presso AORN dei COlli – Ospedale Monaldi
UOC di Cardiologia Interventistica